診断・検診
- PSA(前立腺特異抗原)の血液検査が有用(採血のみでスクリーニングできるので手軽)+直腸指診で前立腺の硬結の有無をみます。
- 住民検診は50歳以上が対象(血縁者に前立腺がんの人がいる場合は40歳以上から)
-
PSA基準値:50-64歳
65-69歳
70歳以上3.0ng/ml以下
3.5以下
4.0以下 - PSAが4.1ng/ml以上の被検者割合は、8%
(70歳以上に限ると4人に1人は、4.1以上) - 日本での前立腺がん発見率 1.48%
(54歳以下の前立腺がん発見率は 0.1%程度) - 一般に、死後の病理解剖で、死亡に影響しない小さいがんが30-50%の人に見つかります。
検診では、このような「臨床的に重要でない」がんが過剰診断されることが、約10%あります。
一方、PSAが上昇しない前立腺がんが 2-3%あり、PSA検査のみでは、見逃される可能性もあります。
PSAが基準値を超えた際の泌尿器科での診察
- 問診で排尿状態(排尿時痛、頻尿、排尿困難感など)を評価。
- 尿検査・沈渣、直腸診、超音波で前立腺体積計測、残尿量測定、(MRI)
- 年齢、全身状態(持病)、本人の希望をふまえて判断
- 前立腺針生検
- 前立腺炎や肥大症の内服薬治療で通院フォロー
数か月後にPSA再検し、値によっては①の針生検を行う。
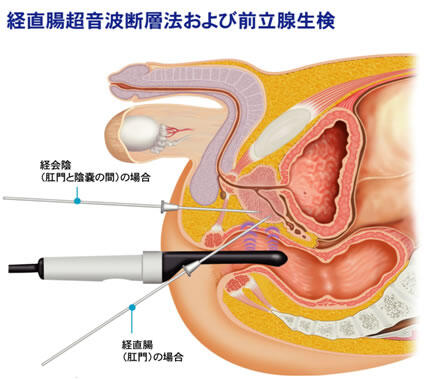
当院泌尿器科の経会陰式前立腺針生検
1泊2日入院で検査します。
手術室で約20分間の静脈麻酔下に行います。検査は約10分で終了です。
(ひと眠りした感覚で検査が終了しているので、ほとんど苦痛はないです。)
経直腸エコー下に会陰部から12本針生検します。
合併症:尿道出血、血尿、排尿困難、前立腺炎、血精液症
(処置、治療が必要な合併症が起こるのは、1-2%です)
病理組織検査結果は 7-10日後に外来で説明します。
PSA値による針生検でのがん発見率
PSA4-10ng/ml未満:25-35%
10-20未満:30-45%
20以上:50-80%
1回の針生検での感度 79%(20-30%は見逃し)
2回目で 19%,3回目で 8%
針生検で前立腺がんと確定診断後は?
CT、骨シンチグラフィ、MRIで臨床病期診断です(当院ですべて可能です)
- CT:リンパ節転移がないか?肝、膵、腎などに異常がないかスクリーニングも。
- 骨シンチ:骨盤骨、脊椎、肋骨、大腿骨などに転移がないか? 診ます。
これより先はかなり専門的な内容を限られたスペースに簡単にまとめたので、一般の方には分かりにくいと思います。
前立腺がん治療の正確な理解を求める方は、以下の書籍をお薦めします。
- 「前立腺がんの最新治療」 赤倉功一郎 著、 主婦の友社
- 「前立腺がん-正しい治療が分かる本」 村石 修 著、 法研
他にも数冊、分かりやすく書いてある本があります。
限局前立腺がんのリスク分類
- 低リスク:PSA 10未満、T1-T2a, グリーソンスコア 6以下
- 中リスク:PSA10-20未満、T2b, グリーソンスコア 7
- 高リスク:PSA 20以上、T2c,(T3a) グリーソンスコア 8-10
グリーソンスコア(Gleason'sscore)
針生検の組織を顕微鏡で観察し、腺構造と増殖パターンから、がんの悪性度を分類。通常は6-10点で、数字が大きいほど悪性度が高い。
推奨される治療法(限局がん)
- 低リスク:根治的前立腺全摘、放射線(IMRT,密封小線源)、内分泌療法、(監視療法)
- 中リスク:根治的前立腺全摘、放射線(IMRT,密封小線源)、内分泌療法+放射線療法
- 高リスク:内分泌+放射線、内分泌療法、(根治的前立腺全摘)
転移のある前立腺がん
- 内分泌療法
- ステロイド
- 抗がん剤(ドセタキセル、カバジタキセルなど)
- 骨転移部位の鎮痛目的に放射線照射や89Sr注射
- ゾレドロン酸 点滴、デノスマブ皮下注
根治的前立腺全摘
- 根治の可能性が高いのは、PSA10未満、グリーソンスコア(GS):7以下、MRIで T2(前立腺限局がん)。
- PSA 20以上、GS8以上、は画像上T2でも、術後再発する可能性あり。(術後PSA0.2以上になると、放射線治療や内分泌療法の追加)
- 通常は75歳までが対象。
- 内分泌療法を数カ月してから、手術することもあるが、放射線照射後には手術はできない。
- 下腹部切開の方法と、体腔鏡下手術、ロボット手術、会陰部切開の方法がある。
- 800-1200ml自己血貯血して、手術に臨む。
- 合併症:尿失禁(10%に)、ED、直腸損傷、出血、感染、尿道吻合部狭窄、など。
治療内容
放射線治療
- 根治は限局前立腺がん(T2)が対象。PSA20未満なら手術に匹敵する治療成績。
- 中・高リスクは、内分泌療法と併用することが多い。前立腺が大きい場合は数カ月内分泌療法で小さくしてから、照射すると効果的。
- 放射線照射後は前立腺全摘はしない。
- 副作用:頻尿、排尿時痛、血尿、血便、直腸狭窄、ED、皮膚炎。
- 治療後、数か月経ってから合併症が出ることもある(晩期合併症)。
- リニアック: 最も一般的。外来通院で7-8週間かけて 70-76Gy照射。
- 3D-CRT(三次元原体照射)
- IMRT(強度変調放射線治療)
- 密封小線源療法:125I 線源を40-100個 前立腺内に埋め込む。数日入院。前立腺体積40cm3以下、PSA10未満、GS 6以下が対象。
- HDR(高線量率内部照射法)
- 粒子線治療(重粒子、陽子):T3でもよい。
- (HIFU:高密度焦点式超音波療法)
内分泌療法
- 男性ホルモンの分泌や作用を抑制し、がん細胞の増殖を防ぐ治療。がんを縮小させるのが目的で、根治療法ではない。PSAが低値なら、がんがよくコントロールされていることである。
- 転移にも有効。
- しかし、2-10年で、効かなくなる(再燃し、PSA再上昇)。グリーソンスコアが低いタイプは長期に効くが、スコアが高いほど早期に再燃する。
- 転移のある場合や、80歳以上や、心疾患・脳卒中再発のリスク・糖尿病コントロール不良・担がん患者などは必然的に内分泌治療になる。
- 副作用:のぼせ、ほてり、発汗、気分の低下、ED,乳のしこり、筋力低下、肝障害、血糖上昇、骨粗鬆症、貧血、など。
- PSAが低値安定なら、数か月毎に治療を中断する間欠内分泌療法もある。
- 薬、注射の値段が高い。
- 除睾術: 両側とも精巣を摘除する。心理的抵抗から希望者は少ない。注射よりも低コスト。
- LH-RH アゴニスト 皮下注射(3ヶ月毎):脳下垂体に作用し、薬物的去勢状態にする。医療費が高い。(ゾラデックス、リュープリン)
- GnRH アンタゴニスト 皮下注射(ゴナックス)
- 非ステロイド性抗アンドロゲン剤 内服:男性ホルモンが、前立腺に作用するのをブロックする。皮下注射と併用することが多い。(カソデックス、オダイン)
監視療法
- 前立腺がんは無症状で経過し、死因にならない潜在がんも少なくない(50歳代で20%,80歳以上で35-45%)。
- そのような患者が針生検で過剰に見つけられているとしたら、治療でよけいな合併症を被る可能性がある。
- 2-3カ月毎にPSA検査し、倍加時間を上回ったり、1年毎の再生検でがんの悪性度が高くなったら治療へ。
- 基準:PSA10以下、グリーソンスコア6以下、T2a以下、生検陽性コア2本以下、かつがんの量 50%以下。
